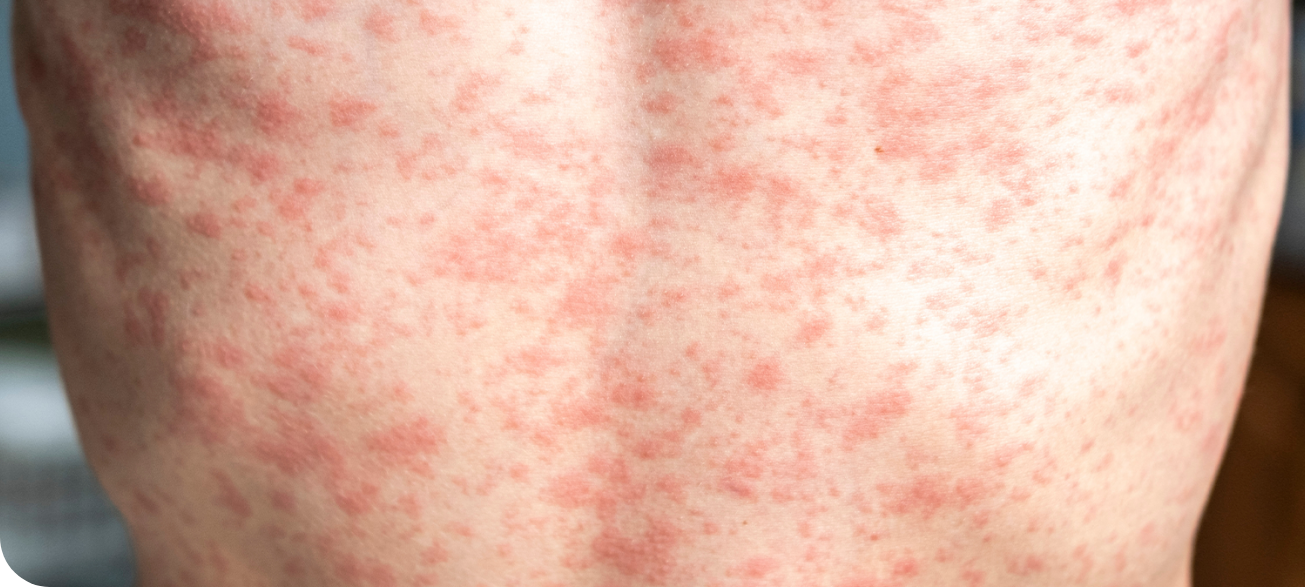
O que é linfoma cutâneo?1-3
Linfoma cutâneo é um tipo de câncer que começa nas células de defesa do corpo (linfócitos) e se manifesta principalmente na pele.

Ele NÃO é um câncer “da pele” como o câncer de pele comum (carcinoma basocelular, carcinoma espinocelular ou melanoma).

É um câncer do sistema linfático (sistema imunológico) que aparece na pele na forma de manchas, placas, nódulos ou tumores.
Os linfomas cutâneos mais comuns são de linfócitos T (linfoma cutâneo de células T). Há também linfomas cutâneos de células B, menos frequentes.
Principais tipos de linfoma cutâneo1,2,4-7
Os 2 principais tipos de linfomas cutâneos de células T são:
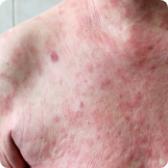
Micose fungoide (MF)1,2,4-7
- Tipo mais comum de linfoma cutâneo de células T.
- Evolução geralmente lenta, ao longo de anos.
- Começa com manchas avermelhadas descamativas, que lembram muito alergias ou micose de pele.
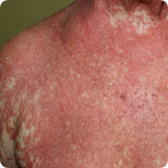
Síndrome de Sézary4-7
- Forma mais agressiva e avançada de linfoma cutâneo de células T.
- Envolve pele (vermelhidão difusa), sangue e linfonodos.
- Pode haver coceira intensa, descamação, queda de cabelos, unhas alteradas.
Existem outros subtipos raros (linfoma cutâneo anaplásico de grandes células, papulose linfomatoide etc.), normalmente diagnosticados e classificados por especialistas em hematologia/dermatologia.
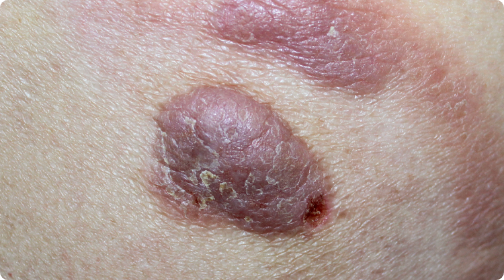
- Menos frequentes.
- Em geral, aparecem como nódulos ou placas endurecidas, avermelhadas ou violáceas.
- Costumam ter comportamento mais localizado, mas variam conforme o subtipo.
Como o linfoma cutâneo se desenvolve?1-3

Células de defesa
(linfócitos T ou B)


As células de defesa sofrem alterações no material genético (mutações).

Essas células passam a se multiplicar de forma descontrolada.

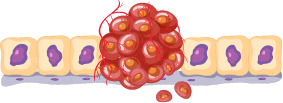
Elas se acumulam principalmente na pele, formando lesões.
Em alguns casos, podem afetar linfonodos (ínguas), sangue e outros órgãos.
Na maioria das vezes, NÃO se conhece uma causa única ou específica.
Principais sinais e sintomas na pele3,8
Os sinais podem variar conforme o tipo e estágio, mas, de forma geral:
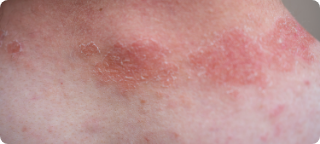
Manchas (lesões em “patch”)
Áreas avermelhadas ou acastanhadas, finas, que podem descamar. Lembram dermatite, alergia, micose, psoríase.
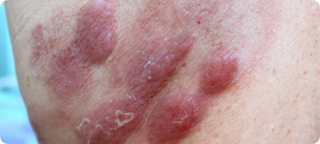
Placas
Lesões mais espessas, elevadas, às vezes infiltradas. Podem coçar, arder ou ser assintomáticas.
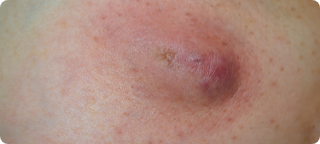
Nódulos ou tumores
Caroços na pele, mais endurecidos e elevados. Podem ulcerar (abrir ferida).
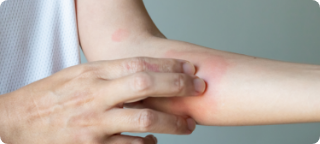
Coceira (prurido)
Pode ser leve até muito intensa. Em alguns casos, coceira generalizada, sem outras causas aparentes.

Vermelhidão difusa da pele
Pele fica vermelha em grande parte do corpo, descamando. Pode haver sensação de pele “queimando”, calafrios, tremores.
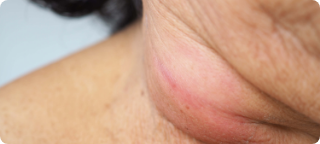
Outros sinais
Linfonodos aumentados (ínguas no pescoço, axila, virilha). Cansaço, emagrecimento em casos mais avançados.
Atenção: manchas que não melhoram com tratamentos simples merecem avaliação médica.
Quando é necessário buscar ajuda médica?1-3
Orientar a comunidade a procurar atendimento quando:
- Manchas na pele duram mais de 4–6 semanas sem causa clara.
- Lesões de pele não melhoram com tratamento prescrito ou retornam logo após o fim do tratamento.
- Aparecem placas grossas, nódulos, feridas que não cicatrizam.
- Há muita coceira sem causa aparente.
- Há perda de peso, cansaço, suor noturno sem explicação junto com lesões de pele.
- Linfonodos (ínguas) persistem aumentados por mais de 3–4 semanas.
Estágios do linfoma cutâneo (visão simplificada)1-3
Para micose fungoide (o tipo mais comum), os estágios normalmente levam em conta:
Estágio inicial (IA, IB)
Lesões apenas na pele (manchas ou placas).
Áreas limitadas ou mais extensas, mas sem nódulos importantes.
Em geral, sem comprometimento de linfonodos ou órgãos internos.
Estágios intermediários (II)
Presença de tumores/nódulos na pele.
Possível aumento de linfonodos (ínguas) reacionais ou já comprometidos.
Estágios avançados (III e IV)
Eritrodermia (pele quase toda vermelha).
Comprometimento de linfonodos e/ou órgãos internos.
Pode haver células do linfoma no sangue (como na síndrome de Sézary).
Só o médico (geralmente dermatologista, hematologista/oncologista) pode fazer o estadiamento correto, usando exame clínico, biópsias, exames de imagem e exames de sangue.
O que causa o linfoma cutâneo?1-3
Na maior parte dos casos, não se identifica uma causa única.
Fatores estudados (ainda não totalmente comprovados para todos os casos):
- Alterações genéticas das células de defesa.
- Fatores ambientais (alguns tipos de exposição química ou radiação, em situações específicas).
- Infecções crônicas por alguns vírus ou bactérias (depende muito do subtipo de linfoma).
- Sistema imunológico alterado (algumas doenças autoimunes, uso prolongado de imunossupressores).

Não é culpa do paciente.
Não é por “falta de cuidado”, “falta de higiene” ou “pecado”. Na imensa maioria dos casos, não é possível apontar um responsável específico.
Como é feito o diagnóstico?1-3

1. Avaliação clínica
- História da lesão: há quanto tempo existe, se piora ou melhora, se coça.
- Tratamentos anteriores (pomadas, antifúngicos, corticoides) e resposta.
- Exame detalhado de toda a pele e linfonodos.

2. Biópsia de pele
- Passo fundamental.
- Retira-se um pequeno fragmento da lesão com anestesia local.
- O material é enviado ao patologista para análise microscópica.

3. Exames complementares
- Imuno-histoquímica e estudos genéticos (no material da biópsia) para identificar o tipo de linfoma.
- Exames de sangue (incluindo, em alguns casos, pesquisa de células no sangue).
- Exames de imagem (tomografia, PET-CT) para avaliar linfonodos e órgãos internos, quando indicado.
- Diagnóstico pode ser demorado, com necessidade de mais de uma biópsia, pois os estágios iniciais lembram muito doenças benignas da pele.
Tratamentos disponíveis5,6,9
O tratamento é individualizado e depende de:
Tipo de linfoma (células T, células B, subtipo). • Estágio da doença. • Idade e condições de saúde do paciente. • Sintomas (principalmente coceira e dor).
Tratamentos locais (pele)5,6,9
Mais usados em
estágios iniciais:

Corticoides tópicos
(pomadas, cremes,
loções).

Fototerapia (banho de
luz, como UVB de banda
estreita ou PUVA).

Radioterapia
localizada (feixe de radiação
em lesões específicas).

Terapias tópicas
especiais (por exemplo,
quimioterapia tópica).
Tratamentos sistêmicos (corpo todo)5,6,9
Mais usados em
estágios avançados ou
quando tratamento
local não é suficiente:

Medicamentos orais
ou injetáveis
imunomoduladores.

Retinoides
orais (análogos
da vitamina A).

Quimioterapia
sistêmica
(esquemas variados).

Terapias alvo-
dirigidas e anticorpos
monoclonais (dependem do
subtipo).

Transplante de medula
óssea em casos
selecionados (geralmente
mais graves, em pacientes
com condições para o
procedimento).
O objetivo pode ser:
Controlar a doença. • Reduzir sintomas (como coceira). • Melhorar qualidade de vida. • Em alguns casos, alcançar remissão prolongada.
Qual é a importância de tratar um linfoma cutâneo?1-3

Evitar progressão da doença na pele (de manchas para tumores, por exemplo).

Aliviar sintomas como coceira intensa, dor, fissuras, infecções.

Diminuir o risco de a doença atingir linfonodos, sangue e órgãos internos.
Preservar a qualidade de vida, sono, autoestima e convívio social.

Em alguns casos, aumentar o tempo de vida.
Mesmo quando não há cura completa, o tratamento adequado pode manter a doença sob controle por muitos anos.
Mitos e verdades sobre o linfoma cutâneo10,11
![]() Mito. Muitos casos, especialmente iniciais, podem ter controle por muitos anos, com boa qualidade de vida. Alguns alcançam remissão
Mito. Muitos casos, especialmente iniciais, podem ter controle por muitos anos, com boa qualidade de vida. Alguns alcançam remissão
prolongada. A palavra “câncer” assusta, mas há grande variedade de comportamento.
![]() Mito. Pode parecer alergia, mas é um câncer do sistema linfático. Por isso, manchas que não melhoram com tratamentos simples precisam ser investigadas.
Mito. Pode parecer alergia, mas é um câncer do sistema linfático. Por isso, manchas que não melhoram com tratamentos simples precisam ser investigadas.
![]() Mito. Não é contagioso. Não se pega por contato físico, abraço, aperto de mão ou uso de objetos pessoais.
Mito. Não é contagioso. Não se pega por contato físico, abraço, aperto de mão ou uso de objetos pessoais.
![]() Mito. Não tem relação com higiene.
Mito. Não tem relação com higiene.
![]() Mito. Tratar é fundamental para controlar sintomas, evitar progressão, reduzir risco de complicações e melhorar a qualidade de vida.
Mito. Tratar é fundamental para controlar sintomas, evitar progressão, reduzir risco de complicações e melhorar a qualidade de vida.
Diferença entre alergias de pele x linfoma cutâneo1-3
| Alergias de pele (dermatites alérgicas) |
|---|
| Geralmente surgem após contato com algo específico (sabão, perfume, planta, alimento, medicação). |
| Podem envolver vermelhidão, coceira, bolhinhas. |
| Costumam melhorar quando o agente causador é afastado ou com uso de antialérgicos e pomadas simples. |
| Tendem a ter início mais agudo (de repente). |
| Linfoma cutâneo |
|---|
| Lesões costumam ser mais crônicas (meses/anos). |
| Podem piorar aos poucos, mudar de formato (de manchas para placas, de placas para nódulos). |
| Não melhoram de forma duradoura com tratamentos comuns de alergia. |
| Em estágios avançados, podem vir acompanhadas de linfonodos aumentados e sintomas gerais (cansaço, perda de peso). |
Nem toda mancha na pele é linfoma, mas manchas que não desaparecem, mudam de aspecto ou aparecem em vários lugares do corpo merecem avaliação médica.
O que NÃO é linfoma cutâneo?1-3
Para o público leigo, é importante esclarecer que:

Micose de pele comum: causada por fungos. Geralmente responde bem a cremes antifúngicos.
Psoríase: doença inflamatória crônica, não é câncer.
Eczema/dermatite atópica: inflamação de pele, ligada à alergia.
Picadas de inseto: em geral agudas, relacionadas a situações específicas.
Câncer de pele comum (carcinoma, melanoma): são outros tipos de câncer, com comportamento, diagnóstico e tratamento diferentes.
Essas doenças podem ser confundidas com linfoma cutâneo nas fases iniciais, mas NÃO são linfoma. Somente médico, com biópsia e exames, consegue diferenciar com segurança.
Papel do Agente Comunitário de Saúde (ACS) na comunidade12,13
O ACS tem papel essencial na prevenção secundária (detecção precoce) e na orientação da população.

O que o ACS pode observar e orientar?
- Pessoas com “alergia de pele” que se arrasta por muitos meses/anos, sem melhora duradoura.
- Manchas avermelhadas ou acastanhadas, descamativas, principalmente em tronco, nádegas, coxas.
- Placas ou nódulos na pele que crescem, mudam de cor ou que sangram.
- Pessoas com lesões de pele + coceira intensa + emagrecimento ou cansaço.
- Pessoas em que o médico já falou em “suspeita de linfoma” e que têm dificuldades de acesso a exames ou tratamento.

O que o ACS deve fazer?
- Orientar a busca por atendimento médico em Unidade Básica de Saúde quando notar lesões suspeitas.
- Estimular a adesão ao tratamento e ao acompanhamento (consultas, exames).
- Combater o estigma:
- Reforçar que não é contagioso.
- Encorajar apoio da família e da comunidade. - Reforçar mensagens-chave:
- “Procure o serviço de saúde se notar manchas que não somem.”
- “Não use remédios por conta própria por muito tempo sem diagnóstico.”
- “Câncer tratado cedo pode ter melhor resultado.”
Saiba mais em:
- Sociedade Brasileira de Dermatologia (SBD)
- Sociedade de Hematologia
- Sociedade de Oncologia
- Instituto Nacional de Câncer (INCA – Brasil)
- National Comprehensive Cancer Network (NCCN) – Clinical Practice Guidelines in Oncology: Primary Cutaneous Lymphomas
- EORTC (European Organisation for Research and Treatment of Cancer) – Grupo de Linfomas Cutâneos
- American Cancer Society
- UpToDate – Revisões sobre “Clinical manifestations, pathologic features, and diagnosis of mycosis fungoides” e “Treatment of mycosis fungoides”






